La trascendencia de las complicaciones neurológicas a largo plazo de la COVID-19 aún no se conoce
Hilda Minerva González Sánchez
Juan Téllez-Sosa
Humberto Valdovinos Torres
El virus SARS-CoV-2 se dispersó rápidamente en el mundo causando gran número de infecciones y muertes. Aunque la mayoría de los infectados se recuperan, pueden sufrir efectos a largo plazo a consecuencia de la infección. Fatiga, dificultad para respirar, ansiedad, depresión y “niebla mental” o problemas de concentración y de memoria, son algunos de los síntomas de la nueva crisis sanitaria que se avecina, el síndrome post-COVID-19. Información reciente sugiere que se trata de una enfermedad neurológica que produce daños mentales y cognitivos persistentes.
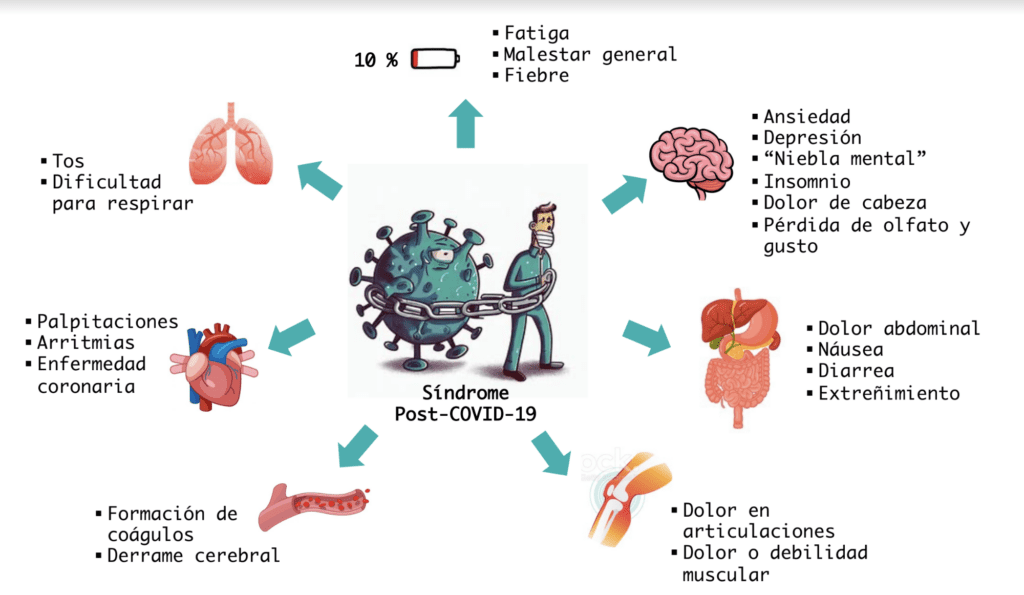
Síndrome post-COVID-19
Seguido de las olas de brotes causadas por el virus SARS-CoV-2 que han azotado al mundo y causado un gran número de muertes, una nueva crisis sanitaria ha sido develada. Aunque la mayoría de los casos de la enfermedad COVID-19 se recuperan por completo dentro de las 4 semanas posteriores a la infección, de manera imprevista se ha encontrado que una variedad de síntomas puede permanecer, potenciarse o incluso aparecer nuevos síntomas tras varias semanas o meses en aquellos pacientes aparentemente recuperados. Al conjunto de estas secuelas de presentación clínica, severidad y duración variable se le llamó Síndrome Post-COVID-19 (SPC) o “COVID-19 largo”.
En septiembre del 2020, la Organización Mundial de la Salud (OMS) reconoce por primera vez la existencia de efectos de larga duración tras una infección por el virus. Sin embargo, fue hasta octubre del 2021 que la describió como una condición persistente que ocurre en individuos con antecedentes de infección confirmada por SARS-CoV-2, generalmente tres meses después del inicio, con síntomas que duran al menos dos meses y no pueden explicarse con un diagnóstico alternativo. La definición de la OMS no incluye un listado de secuelas, pero se han logrado identificar más de 200 síntomas diferentes; entre los más comunes se puede mencionar: fatiga, dificultad para respirar, problemas de memoria, dificultad para concentrarse, insomnio, dolor de cabeza, pérdida de olfato y gusto, dolores articulares y musculares, anomalías cardiovasculares, problemas digestivos, ansiedad y depresión, según Lauren O’Mahoney, investigador de la Universidad de Leicester, Inglaterra.
¿Qué tan frecuente es?
El SPC es un problema de salud emergente y complejo. Aún no existen estudios globales que indiquen con relativa precisión cuántas personas se ven afectadas por éste, sin embargo, en diferentes poblaciones se han encontrado síntomas residuales de COVID-19 en por lo menos 45% de los individuos, variando la frecuencia según la edad, sexo, presencia de comorbilidades y severidad de la COVID-19, indica O’Mahoney. Por ejemplo, la incidencia del SPC en sobrevivientes de COVID-19 que no fueron hospitalizados, se estima que es del 10 al 30%, mientras que en aquellos casos hospitalizados es de alrededor del 50 al 70%, según la investigadora Hannah E Davis. El SPC se ha asociado con todas las edades, incluyendo niños y jóvenes, no obstante, el mayor porcentaje de diagnósticos se encuentra entre individuos de 36 a 50 años que no requirieron hospitalización durante la fase aguda de la enfermedad, lo cual representa la mayoría de los casos de COVID-19.
¿Cuánto dura?
Los síntomas desarrollados del SPC y el tiempo en que se manifiestan son variables. La sintomatología puede presentarse inmediatamente después de la recuperación del episodio agudo de COVID-19, o ser persistente y no desaparecer en un periodo de tiempo definido. Dependiendo de la duración de los síntomas, se han identificado dos etapas: post COVID agudo, donde los síntomas se extienden más allá de las 3 semanas, pero menos de 12 semanas, y COVID crónico, donde los síntomas se extienden más allá de las 12 semanas. Incluso hay estudios que indican que los síntomas pueden permanecer por años, y en algunos casos particulares podrían durar toda la vida, señala Hannah E Davis.
¿Cuáles son las causas?
Los mecanismos por los cuales se desarrolla el SPC aún son motivo de investigación. Sin embargo, dado que el SARS-CoV-2 es capaz de afectar diversos órganos como los pulmones, el corazón, el cerebro o los intestinos, es de esperarse que las secuelas de la enfermedad puedan presentarse en los mismos tejidos que fueron afectados causando manifestaciones clínicas diversas. Además del daño orgánico que podría generar el virus directamente, éste también puede ser causado por una excesiva respuesta inflamatoria durante la COVID-19 o por inflamación persistente generada por hiperactivación del sistema inmune. El desarrollo de autoinmunidad, la reactivación de otros patógenos, la presencia de reservorios virales en los tejidos, el desbalance de la microbiota (conjunto de microorganismos que residen en nuestro cuerpo) y la formación de pequeños coágulos de sangre también podrían estar involucrados.
Hay diversos factores de riesgo que potencialmente condicionan el desarrollo del SPC, entre ellos el sexo femenino, la severidad de la COVID-19, la edad avanzada, la diabetes tipo 2, el índice de masa corporal, la reactivación de infecciones virales previas, entre otros, aunque buena parte de las personas con el síndrome no tienen condiciones preexistentes identificadas.
Secuelas mentales y neurológicas del SPC
Dentro de la constelación de síntomas que abarca el SPC se han identificado problemas de concentración, de memoria o “niebla mental”, dolor de cabeza, alteraciones sensoriales (pérdida del olfato/gusto), depresión y ansiedad, entre otros síntomas neurológicos y psiquiátricos dentro del primer año posterior a la infección. El riesgo de padecer alguno de estos trastornos es evidente, incluso en personas que no necesitaron hospitalización durante la fase aguda de la infección y aumenta según la severidad de la COVID-19. Información reciente indica que estas manifestaciones clínicas pudieran ser causadas por la inflamación en el cerebro, problemas de coagulación, daño al tejido, infección viral en las células nerviosas o por trastornos autoinmunes que afecten el sistema nervioso central y periférico.
En una investigación publicada por científicos de Washington University en St. Louis, Missouri, se encontró que las afecciones neurológicas fueron más frecuentes en personas que tuvieron COVID-19 en comparación con aquellas que no habían sido infectadas por el virus. Los problemas de memoria fueron la afección más común, con una probabilidad 77% más alta en individuos posterior a la infección por SARS-CoV-2 que en aquellos no infectados. Por lo cual, incluso se ha especulado una mayor probabilidad de desarrollar transtornos neurodegenerativos como la Enfermedad de Alzheimer en individuos con SPC. Además, se ha detectado una mayor probabilidad de sufrir un accidente cerebrovascular, epilepsia, ansiedad o depresión y dolores de cabeza en las personas recuperadas de la COVID-19 que en aquellos que no se contagiaron.
La trascendencia de las complicaciones neurológicas a largo plazo de la COVID-19 aún no se conoce. Sin embargo, estas personas además de las manifestaciones clínicas pueden presentar estigmatización, dificultades laborales y problemas de salud mental. Por ello, se requiere certeza diagnóstica e intervenciones terapéuticas para abordar este importante problema de salud pública.
El impacto de las vacunas, variantes y reinfecciones
Las vacunas contra el SARS-CoV-2 no evitan el contagio, pero sí disminuyen la probabilidad de padecer formas graves de la COVID-19 y posiblemente de padecer síntomas prolongados. Datos recientes demuestran que las personas que recibieron el cuadro completo de vacunas tuvieron menos ingresos a la unidad de cuidados intensivos y padecieron menos síntomas post-COVID evaluados a los 3 meses en comparación con aquellos que no recibieron ninguna vacuna o tuvieron un cuadro incompleto de vacunación, eso según Teresa Cristina Nascimento, del Hospital Sírio Libanês, São Paulo, Brasil. Además, la probabilidad de padecer COVID-19 largo parece disminuir con el número de refuerzos vacunales. Una limitante de estos estudios, es que se han evaluado solamente períodos cortos posterior a la infección, por ello, se requiere de evaluaciones por periodos prolongados para determinar con certeza la eficacia de la vacunación para la prevención del SPC.
Aunque la evidencia es aún limitada, una investigación reciente del epidemiólogo Benjamin Bowe realizada en el 2022, muestra que las reinfecciones con SARS-CoV-2 incrementan el riesgo de muerte, hospitalización y de trastornos pulmonares, cerebrales, cardiovasculares, nerviosos, renales, sanguíneos, gastrointestinales y musculares. De acuerdo con este estudio el riesgo aumenta conforme al número de infecciones, incluso en personas con vacunas dobles y triples. Por ello, además de tener el esquema de vacunación completo, es importante no relajar las medidas de protección básicas como distanciamiento social, lavado de manos y uso del cubrebocas para evitar reinfecciones.
En cuanto a los factores virales, se ha reportado que la prevalencia del SPC fue mayor en los individuos infectados con el virus original, en comparación con aquellos infectados con las variantes alfa, delta y ómicron. Sin embargo, parece no haber diferencias en la probabilidad de desarrollarlo al infectarse con cualquiera de estas variantes, el fisioterapeuta de la Universidad Rey Juan Carlos, Alcorcón, en Madrid, España César Fernández de las Peñas, ha determinado que la infección con la variante ómicron genera menos síntomas durante el SPC en comparación con las variantes previas; no obstante, dado que esta variante es más reciente, el seguimiento que se le ha dado a los pacientes es más corto comparado con las otras variantes y el número de estudios es más limitado. Además, ahora intervienen algunas variables como el estado vacunal y el número de reinfecciones que podrían generar más diversidad en los resultados y complicar las comparaciones.
El SPC en México
Aún no existe información oficial sobre el número de pacientes con SPC en nuestro país y la Secretaría de Salud no cuenta con un plan integral o protocolos de atención para estos pacientes. Sin embargo, en las plataformas de información del Instituto Mexicano del Seguro Social (IMSS) se menciona que hasta agosto del 2021 sus distintas unidades médicas atendieron a un total de 178 mil pacientes con diversas secuelas post-COVID-19. En octubre de ese mismo año se actualizó la cifra de atención a la salud de 132 mil 545 hombres y 88 mil 362 mujeres, en un rango de edad entre los 35 a 60 años y no ha habido otras actualizaciones al respecto en la plataforma del IMSS desde entonces.
Una estimación apropiada de la prevalencia del SPC en México podría obtenerse a partir de la Encuesta Nacional de Salud (ENSANUT). De acuerdo con esta encuesta, en su edición 2021, de la población que fue diagnosticada con COVID-19 durante ese año sólo un 34.5 % de los individuos no presentaron sintomatología un mes posterior a la alta médica. Los síntomas más comunes reportados fueron fatiga (29.5%), dolores en músculos o articulaciones (23.1%), tos (21.2%) y dolor de cabeza (20.8%). Además, se reportó que para el 19.2% de los afectados las secuelas post-COVID-19 les fueron incapacitantes, y aunque no se menciona en estos resultados la duración de la sintomatología, podemos especular una disminución en la calidad de vida de estos individuos y posiblemente un impacto en la fuerza laboral de nuestro país.
Otro estudio realizado en un Hospital Temporal COVID-19 de la Ciudad de México analizó a 4 mil 670 pacientes para determinar algunos factores de riesgo asociados con el SPC. En este trabajo se describe que: 1) los síntomas de trastornos neurológicos, dermatológicos y del estado de ánimo persistieron en más del 30 % de los pacientes a los 90 días posteriores al alta médica, aunque la frecuencia de la mayoría de los síntomas disminuyó entre los días 30 y 90, la pérdida de cabello y algunos síntomas dermatológicos aumentaron significativamente; 2) las mujeres eran más propensas que los hombres a desarrollar SPC; y 3) los síntomas a menudo persistían independientemente de la gravedad de la enfermedad, esto según la doctora Rosa María Wong-Cheng, perteneciente a la División de Investigación en la Facultad de Medicina de la Universidad Nacional Autónoma de México.
Finalmente, en un esfuerzo para proporcionar conocimiento actualizado sobre el SPC, en agosto de 2022, la Academia Nacional de Medicina de México, en conjunto con el IMSS y la Facultad de Medicina de la Universidad Nacional Autónoma de México, publicaron la primera edición del libro Síndrome post-COVID-19. Certezas e interrogantes. En él se ahonda sobre las causas y consecuencias del SPC y se proporciona información sobre el manejo, prevención y pronóstico de las repercusiones de la enfermedad en cada órgano y sistema del cuerpo, incluyendo aquellas a nivel mental. Con esta obra se le proporciona visibilidad en nuestro país a un problema de salud del cual aún hay una gran necesidad por comprender y un vasto campo para el desarrollo de estrategias diagnósticas y terapéuticas.
Pese a la incertidumbre sobre la duración y severidad de la sintomatología post-COVID-19, se estima que el impacto en salud pública será importante. Por ello, la población debe de estar atenta a la presencia de secuelas para su seguimiento clínico, pero también debe evitar reinfecciones. Hasta ahora, se ha observado que las vacunas reducen la probabilidad de desarrollar formas graves de la COVID-19, y posiblemente también de las secuelas del SPC. Sin embargo, no se debe olvidar que el SARS-CoV-2 constantemente está evolucionando y las vacunas actuales podrían disminuir su eficiencia, por lo cual se requiere continuar con la investigación y desarrollo de nuevas vacunas y/o tratamientos. Además, resulta apremiante la implementación de políticas de salud enfocadas en fortalecer estrategias regionales, nacionales y globales para reducir el impacto del SPC en la salud pública.
hilda.gonzalez@insp.mx
jmtellez@insp.mx
htorres@insp.mx



